Гидронефроз
Определение заболевания или состояния (группы заболеваний или состояний)
Гидронефроз (стеноз лоханочно-мочеточникового сегмента) — это стойкое и прогрессивно нарастающее расширение чашечно-лоханочной системы, сопровождающееся нарушением оттока мочи из почки в проксимальные отделы мочеточника. Данное патологическое состояние приводит к повышению внутрилоханочного давления и атрофии почечной паренхимы [1].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
N13.0 – Гидронефроз с обструкцией лоханочно-мочеточникового соединения
N13.1 – Гидронефроз со стриктурой мочеточника, не классифицированный в других рубриках
Q62.0 – Врожденный гидронефроз
Для оценки выраженности гидронефротической трансформации (ГНТ) в России наиболее распространена классификация, предложенная академиком Н.А. Лопаткиным (1969), согласно которой выделяют три стадии гидронефроза, но при этом третью – подразделяют на две подстадии 3А и 3Б [13]:
1-я стадия – начальный гидронефроз, характеризующийся пиелоэктазией без развития значимого гидрокаликоза и нарушения функции почки;
2-я стадия – ранний гидронефроз, при котором расширение ЧЛС сопровождается ухудшением функции почки;
3-я (А и Б) стадия – терминальный гидронефроз, характеризующийся значительным расширением чашечно-лоханочной системы и существенным снижение почечной функции. 3А стадия гидронефроза потенциально обратима, при 3Б стадии гидронефроза почечная паренхима атрофируется; изменения необратимы.
Выделяют 4 степени гидронефроза:
I степень – расширение почечной лоханки без расширения чашечек (пиелоэктазия);
II степень – расширение почечной лоханки и больших чашечек (пиелокаликоэктазия);
III степень – расширение лоханки, больших и малых чашечек, истончение паренхимы до 50% относительно нормы;
IV степень – расширение лоханки и чашечек с истончением паренхимы более 50% относительно нормы.
Обе классификации приемлемы и в целом совпадают: 3Б стадия по Н.А. Лопаткину предполагает необратимые изменения почечной паренхимы и, следовательно, гибель почки, IV степень по A. Onen также предполагает наличие выраженных изменений органа, пограничных с терминальными.
По пороговым значениям ПЗД лоханки на различных сроках гестации классифицирует антенатальный гидронефроз (АНГ) легкой, средней и тяжелой степени:
· Легкая степень: ПЗД от 4 до 7 мм во 2 триместре, 7-9 мм – в 3 триместре;
· Умеренная степень: ПЗД от 7 до 9 мм во 2 триместре, 9-15 мм – в 3 триместре;
· Тяжелая степень: ПЗД >10 мм во 2 триместре, >15 мм – в 3 триместре.
Высокий риск клинически значимого гидронефроза определяют значения ПЗД лоханки ≥ 10 мм до 28 недели гестации и >15 мм после 28 недели [17,18].
· Легкая степень: ПЗД <20 мм или SFU I-II степени;
· Умеренная степень: ПЗД в диапазоне 20-30 мм или SFU III степени;
· Тяжелая степень: ПЗД >30 мм или SFU IV степени.
В зависимости от времени возникновения гидронефроз может быть врождённым или приобретённым.
Этиология врожденного стеноза/обструкции ЛМС и первичного гидронефроза:
Внутренняя причина - сужение (стеноз) просвета мочеточника в прилоханочном отделе за счет структурных изменений стенки мочеточника.
Внутренние причины обструкции/стеноза ЛМС:
1. Стеноз мочеточника в ЛМС из-за аномального развития гладкомышечных структур и нарушения иннервации [2], что определяет наличие адинамичного, аперистальтического сегмента мочеточника, который не позволяет развивать эффективную перистальтическую волну (наиболее распространенная причина гидронефроза,75%) [3];
2. Врожденные уротелиальные клапаны мочеточника в зоне ЛМС.
Внешние причины - сужение внутреннего просвета ЛМС за счет компрессии (сдавления) снаружи.
Внешние причины обструкции/стеноза ЛМС:
1. Вазоуретеральный конфликт. Добавочный нижнесегментарный (аберрантный) сосуд, вызывающий сдавление ЛМС и/или верхней трети (в/3) мочеточника и нарушающий отток мочи из ЧЛС. Аберрантный сосуд может встречаться в 40% случаев. При этом сам факт его наличия в области ЛМС не означает, что сосуд является непосредственной причиной обструкции. В некоторых случаях пересечение мочеточника с сосудом вызывает только механическое препятствие. Тем не менее с течением времени перекрестные сосуды приводят к воспалению ЛМС, фиброзу и гипертрофии гладких миоцитов, что впоследствии приводит к обструкции. При наличии вазоуретерального конфликта принято говорить о комбинированной причине нарушения оттока мочи из чашечно-лоханочного сегмента (ЧЛС) – добавочного сосуда и рубцово измененного ЛМС. Пересечение аберрантным сосудом чаще встречается по передней поверхности [4].
2. Изгибы мочеточника, фиксированные эмбриональными спайками;
3. Аномальное расположение (дистопия) ЛМС - высокое отхождение мочеточника от лоханки.
Этиология приобретенного стеноза ЛМС и вторичного гидронефроза:
1. Рубцевание ЛМС неизвестного происхождения;
2. Фиброэпителиальные полипы (редкая причина стеноза ПУС) [5];
3. Злокачественные новообразования мочеточника;
4. Рубцово-спаечный процесс в области ЛМС после травмы или операций на верхних мочевых путях (ВМП);
5. Поствоспалительный периуретерит с рубцеванием ЛМС при нефролитиазе (длительном стоянии конкремента в ЛМС).
Врожденные аномалии ВМП, ассоциированные с гидронефрозом:
· Подковообразная почка;
· Удвоение почки;
· Поясничная дистопия почки [6].
Пороки развития мочеполовой системы составляют 30% от всех внутриутробно выявленных аномалий. Среди них гидронефроз является одной из наиболее часто обнаруживаемых патологий, наблюдаемых примерно у 1–5% всех беременностей, и это происходит по разным причинам [8]. Семейный, наследственный анамнез наличия гидронефроза так же является фактором риска развития данного заболевания [9].
Клинических симптомов, характерных для гидронефроза, нет. До введения антенатального УЗ-скрининга, пальпируемая опухоль в животе была наиболее частым симптомом у новорожденных и детей грудного возраста, а вторым по частоте клиническим симптомом – инфекция мочевых путей (ИМП).
1. Периодически возникающая боль в животе или поясничной области на стороне поражения, тошнота, рвота, гематурия или признаки инфекции мочевыводящих путей
2. Расширение ЧЛС в связи с сужение ЛМС по данным визуализирующих методов диагностики
При подозрении на гидронефроз проводится дифференциальная диагностика с различными заболеваниями почек и органов брюшной полости в зависимости от преобладающих в клинической картине проявлений [58]:
При выявлении пиелокаликоэктазии гидронефроз следует дифференцировать от следующих состояний и заболеваний (проведение радиоизотопного исследования при большинстве указанных состояний не выявляет нарушения функции почки):
— несахарный диабет;
— приём диуретиков;
— физиологическая полидипсия и полиурия;
— «чашечковые» дивертикулы;
— полимегакаликоз;
— экстраренальная лоханка;
— синдром Пруне–Белли (Prune–Belly syndrome);
— парапельвикальная киста;
— папиллярный некроз;
— физиологическое расширение ВМП на фоне беременности.
При обнаружении уретеропиелокаликоэктазии уретрогидронефроз следует дифференцировать от:
— пузырно-мочеточникового рефлюкса (диагностируют с помощью микционной уретроцистографии);
— уретероцеле;
— мегауретера;
— аномалий положения мочеточника (ретрокавальный, ретроилеакальный мочеточник).
Диагноз помогают установить экскреторная урография и МСКТ.
Жалобы и анамнез
Соответствующие жалобы и анамнез перечислены в разделе Клиническая картина (Приложение Б).
Физикальное обследование
Для диагностики гидронефроза рекомендуется проведение физикального осмотра всем пациентам [20].
Уровень убедительности рекомендаций С (уровень достоверности доказательства – 5)
Комментарии: осмотр, пальпация, перкуссия, аускультация в начальных и ранних стадиях ГН мало- или вовсе неинформативны. Только при прогрессировании заболевания, усугублении и изменении ВМП и ухудшении функционального состояния почечной паренхимы проявляются симптомы, приобретающие большое значение в диагностике ГН.
Пальпация почек и живота – ненадежный метод для диагностики ГН. Пока структурно-функциональное состояние ВМП компенсировано, пальпация не дает никакой существенной информации. Лишь при терминальном А и Б ГН, часто сопровождающемся гигантской дилатацией ЧЛС, бимануальной пальпацией определяют баллотирующую опухоль. Перкуссия живота над измененной почкой обычно не позволяет выявить какие-либо изменения.
При аускультации живота у пациентов со стенозом ЛМС и ГН характерные признаки тоже отсутствуют. Таким образом, объективные методы обследования при осмотре решающего значения в диагностике стеноза ЛМС и ГН не имеют, особенно на начальном этапе их развития.
Лабораторные диагностические исследования
Всем пациентам с подозрением на гидронефроз рекомендуется выполнение общего (клинического) анализа крови для исключения острого воспалительного процесса [21].
Уровень убедительности рекомендаций С (уровень достоверности доказательства – 5)
Комментарии: клинический анализ крови при гидронефрозе может соответствовать возрастным нормам, но наличие лейкоцитоза (повышение уровня лейкоцитов крови) может свидетельствовать о наличии острого воспалительного или инфекционного процесса.
Всем пациентам с подозрением на гидронефроз рекомендуется выполнение биохимического общетерапевтического анализа крови (креатинин, мочевина, альбумин, калий, натрий, хлориды) для оценки функции почек [21].
Уровень убедительности рекомендаций С (уровень достоверности доказательства – 5)
Комментарии: в биохимическом анализе крови функция почек определяется по следующим показателям – креатинин, мочевина, альбумин, электролиты (калий, натрий, хлориды). При двустороннем гидронефрозе могут быть диагностированы: повышение уровня креатинина и мочевины крови, изменения электролитов крови (повышение или снижение калия, натрия, хлоридов), свидетельствующие о нарушении функции почек (почечная недостаточность). Кроме того, гиперкалиемия, вследствие гидронефроза, является жизнеугрожающим состоянием.
Всем пациентам с подозрением на гидронефроз рекомендуется выполнение общего (клинического) анализа мочи для исключения инфекции мочеполовых путей [21].
Уровень убедительности рекомендаций С (уровень достоверности доказательства – 5)
Комментарии: клинический анализ мочи при гидронефрозе обычно без отклонений от нормативных величин, но присутствие белых кровяных телец (лейкоцитурия) и красных кровяных телец (гематурия) может свидетельствовать о наличии мочекаменной болезни или опухоли, которые нередко являются причинами обструкции и в дальнейшем гидронефроза, или же, когда обструкция мочевых путей осложняется инфицированием. Пиурия (наличие гноя) свидетельствует о наличии инфекции мочеполовых путей. Микроскопическая гематурия указывает на наличие камня или опухоли в мочевыделительной системе.
У пациентов с нефростомическим дренажем рекомендуется проведение исследования функции нефронов по клиренсу креатинина (проба Реберга) для уточнения характера изменений почечной паренхимы и оценки фильтрационной функции почки [20].
Уровень убедительности рекомендаций С (уровень достоверности доказательства – 5)
Комментарии: для оценки функционального состояния почек у пациентов с нефростомой раздельно исследуют очистительную функцию почечной паренхимы (клубочковую фильтрацию) по клиренсу эндогенного креатинина с учётом объёма выделенной мочи. Определяют способность почек к закислению мочи, которая снижена при выраженных дегенеративных изменениях канальцевого эпителия (характерно для пациентов с поздними, необратимыми стадиями ГН).
Инструментальные диагностические исследования
Рекомендуется выполнение ультразвукового исследования почек (УЗИ) всем пациентам с подозрением на гидронефроз для подтверждения и определения степени гидронефроза, оценки состояния паренхимы пораженной и контралатеральной почки [19].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: УЗИ занимает первое место среди диагностических процедур, применяемых для выявления стеноза ЛМС, ГН. Однако, данная методика не дает информацию о накопительно-выделительной функции почек. Поскольку расширение ЧЛС не всегда является результатом стеноза ЛМС, ультразвуковое исследование может оказаться ложноположительным. УЗИ может быть рекомендовано как метод динамического наблюдения за пациентами, перенесшими реконструктивно-пластические или эндоскопические операции путем измерения переднезаднего диаметра (ПЗД) лоханки до и после хирургического пособия [22, 23].
Рекомендуется выполнение ультразвукового исследования почек с функциональной (фармакологической (диуретической) нагрузкой (ФУЗИ или ДУЗИ)) взрослым пациентам с подозрением на гидронефроз для оценки эвакуаторной функции, сократительной активности ЧЛС, степени обструкции ЛМС и нарушения уродинамики [19, 20].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: ультразвуковое исследование почек с оценкой размеров ЧЛС до и после введения препарата из группы сульфонамиды (код АТХ C03CA) исторически является классической методикой для подтверждения взаимосвязи боли со стенозом ЛМС и нарушенным оттоком мочи из почки, визуализации ВМП, а также - оценки компенсаторных резервов чашечно-лоханочной системы. Роль ФУЗИ (ДУЗИ) для подтверждения стеноза ЛМС может иметь важное клиническое значение, особенно в стационарах, не имеющих современных методов визуализации мочевых путей. Имеет ограничения в применении у пациентов со значительным снижением объема функционирующей паренхимы почки, новорожденных и при значительном расширении ЧЛС.
У пациентов детского возраста показания к ДУЗИ те же что и у взрослых, а также - для дифференциации обструктивного гидронефроза и необструктивной дилатации ЧЛС.
Рекомендуется выполнение дуплексного сканирования артерий почек всем пациентам с ГН для оценки кровоснабжения почек, выявления добавочных сосудов при недостаточной информативности иных лучевых методик [29].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: нарушение оттока мочи из ЧЛС приводит к изменению допплеровской формы волны, определяемой с помощью индекса резистентности (RI). Значение RI больше 0,7 указывает на обструкцию. У взрослых пациентов этот диагностический тест имеет чувствительность 92% и специфичность 88%.
Рекомендуется выполнение внутривенной урографии всем пациентам с подозрением на гидронефроз с возраста 1 месяца для оценки структурно-функционального состояния ВМП, а также - размеров чашечно-лоханочной системы и степени нарушения оттока мочи по времени эвакуации диагностического радиофармацевтического средства вещества из собирательной системы гидронефротически измененной почки [19].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: традиционная методика для диагностики стеноза ЛМС, ГН. Может быть оправданным методом исследования первой линии в центрах, не оснащенных кабинетами спиральной компьютерной томографии (СКТ). Однако, использование данной методики противопоказано у детей в возрасте возрастом менее двух недель, ограничено - у детей первых месяцев жизни из-за незрелости почечной паренхимы и высокого риска осложнений (от аллергических реакций и развития контраст-индуцированной нефропатии до тромбоза почечных вен и медуллярного некроза [30]. Внутривенная урография противопоказана пациентам в случае непереносимости рентгеноконтрастных средств, содержащих йод (код АТХ V08A
Выполнение внутривенной урографии противопоказано у детей возрастом менее двух недель, имеет ограничения у младенцев первых месяцев жизни из-за возможных токсических эффектов контрастных средств (вплоть до развития контраст-индуцированной нефропатии, острой почечной недостаточности) и высокой лучевой нагрузки.
Рекомендуется выполнение внутривенной (инфузионной) урографии у новорожденных и пациентов грудного возраста при сниженной концентрационной функции почек для улучшения визуализации мочевых путей, а также из-за морфологической «незрелости» нефрона, снижающей четкость контрастирования почек [31].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
При необходимости проведения нагрузочных диуретических проб при проведении инструментальных исследований рекомендовано применение препарата из группы сульфонамиды (код АТХ С03СА) в следующих режимах:
— 1 мг/кг для пациентов первого года жизни и 0,5 мг/кг - пациентам в возрасте от одного до шестнадцати лет, до максимальной дозы у детей - 20 мг [39, 43, 45];
— 0,5 мг/кг для пациентов 18 лет и старше, максимальная доза 40 мг [39].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Рекомендуется выполнение опорожняющей цистоуретрографии или микционной цистоуретрографии (МЦУГ) пациентам в возрасте до 1 года с подозрением на ГН и эхо-признаками гидронефроза высокой степени (SFU III-IV с ПЗР лоханки ≥ 15 мм), расширения дистального отдела мочеточника (одно- или двустороннее), а также в случаях выраженной дисфункции мочеиспускания (остаточная моча) и наличия в анамнезе указаний на фебрильную инфекцию мочевых путей для исключения пузырно-мочеточникового рефлюкса. и дифференциальной диагностики обструкции ЛМС и ГН от уретерогидронефроза в результате нарушения функции нижних мочевых путей [24].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: МЦУГ не используется в качестве скрининга пузырно-мочеточникового рефлюкса (ПМР) у новорожденных и пациентов грудного возраста с обструкцией ЛМС, ГН из-за инвазивного характера данного исследования, лучевой нагрузки и высокого риска инфицирования мочевых путей [25] и высокой дозой облучения [26].
У пациентов детского возраста с гидронефрозом средней и тяжелой степени (SFU III-IV) уретероцистография помогает отличить обструктивную причину ГН от причины, обусловленной ПМР, который будет диагностирован с ипсилатеральной стороны примерно у 20% этих пациентов [27].
Пациенты с ГН низкой степени (SFU I-II), с нормальной почечной паренхимой и симметричным размером почек не нуждаются в МЦУГ [28].
Объем водорастворимого нефротропного низкоосмолярного рентгеноконтрастного средства (Йогексол** или йодиксанол), вводимого через установленный в мочевой пузырь стерильный катетер, соответствует возрастному объему пузыря рассчитываемому у детей до двух лет по формуле: V (мл) = Вес (кг) × 7, а у детей старше двух лет по формуле Коффа: V(мл) = 30 × (возраст в годах + 1). У пациентов старшего детского возраста и взрослых пациентов – соответствует средней эффективной емкости мочевого пузыря, вычисленной по данным оценки ритма спонтанных мочеиспусканий.
Рекомендуется выполнение компьютерной томографии почек и верхних мочевыводящих путей с внутривенным болюсным контрастированием пациентам старше 3 месяцев с подозрением на гидронефроз для оценки структурно-функционального состояния верхних мочевых путей, тяжести атрофических процессов в паренхиме на фоне обструкции ЛМС, а также выявления возможных внешних причин ГН (аберрантных или сегментарных сосудов, ретрокавального расположения мочеточника) [32, 33, 34].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: СКТ предоставляет информацию о функции пораженной почки и анатомии ВМП и окружающих тканей. Предпринимаются попытки использовать компьютерную томографию для оценки функции почек по толщине паренхиматозной ткани. В дооперационной диагностике стеноза (обструкции) ЛМС СКТ имеет 98 % чувствительность и 100 %, специфичность [33]. В дооперационной диагностике уро-вазального (вазоуретерального) конфликта СКТ имеет 91% чувствительность и 100% специфичность [34]. В настоящее время СКТ является ведущим рентгенологическим методом диагностики ГН.
Показания для выполнения СКТ у пациентов детского возраста должны быть строго обоснованными из-за значительной лучевой нагрузки. Необходимость обязательной седации (общей анестезии) из-за длительности исследования ограничивают их использование у детей первых лет жизни. Величина эффективной дозы существенно выше по сравнению с другими лучевыми и радионуклидными методами диагностики заболеваний мочевой системы [35,36]. При выполнении 4 сканов за исследование, эффективная доза у пациентов раннего возраста составляет 4.5-6,2 мЗв, у пациентов 3-7 лет – 6,5-9 мЗв, 8-12 лет – 8,8-14 мЗв, а у подростков может достигать 18 мЗв [37].
Противопоказания к проведению СКТ: возраст пациента до трех месяцев, выраженное нарушение концентрационной способности почек, непереносимость рентгеноконтрастных средств, содержащих йод (код АТХ V08A
Рекомендуется выполнение сцинтиграфии почек и мочевыделительной системы с кальция тринатрия пентетатом** всем пациентам с гидронефрозом для определения секреторной и экскреторной (выделительной) функции поражённой и противоположной почек, а также - характера выведения диагностических радиофармацевтические средства (код АТХ V09) из ВМП [19, 38, 39].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: дифференциальная (раздельная) функция почек (ДФП) рассчитывается в интервале 1-2 минуты после введения ДРС и считается нормальной при значении ДФП в диапазоне 45-55%. Функция почечной паренхимы слабая при ДФП менее 20% и умеренно снижена при ДФП – 29-39% [40]. Нарушение оттока мочи из лоханки оценивается по Т½ (время выведения 50% ДРС). В основном при стенозе ЛМС, ГН - обструктивный тип кривой мочевыведения с периодом полувыведения ДРС более 40 минут.
Важное значение в диагностике обструктивных нарушений уродинамики имеет кинетический параметр трансфера ДРС – время кортикального транзита ДРС (КТТ). Нормальное время КТТ – 3 минуты после инъекции метки при сканировании с использованием Кальция тринатрия пентетата**. Отсроченное КТТ (результат снижения СКФ) – значимый предиктор стеноза ЛМС и необходимости хирургического вмешательства у детей с односторонним гидронефрозом [41].
Рекомендуется выполнение сцинтиграфии почек и мочевыделительной системы с применением радиофармацевтического диагностического средства Технемаг 99mTc пациентам детского возраста с гидронефрозом для определения секреторной и экскреторной (выделительной) функции поражённой и противоположной почек, а также характера выведения диагностического радиофармацевтического средства (код АТХ V09) из ВМП, в связи с незрелостью клубочкового аппарата [42,43].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: рекомендуемое время проведения диуретической ренографии - после 4-6 недель жизни. Оптимальным сроком первого изотопного исследования почек является возраст пациента 3 месяца. В других возрастных группах для проведения исследования ДНСГ – используется клубочковый ДРС –Кальция тринатрия пентетат**.
Рекомендуется выполнение сцинтиграфии почек с нагрузочными пробами (препарат из группы сульфонамиды (код АТХ C03CA) - режим дозирования см. выше) детям с односторонним или двусторонним гидронефрозом средней и тяжелой степени тяжести (SFU III-IV, ПЗД ≥ 15 мм), у которых исключен пузырно-мочеточниковый рефлюкс, а также пациентам с ухудшением степени ГН по данным УЗИ для исследования уродинамики ВМП в условиях форсированного диуреза с целью дифференциации стеноза ЛМС от необструктивного гидронефроза [19, 38, 39].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: сцинтиграфия почек с нагрузочными пробами (препарат из группы сульфонамиды (код АТХ C03CA) является наиболее часто используемым диагностическим методом для выявления функциональной значимости проблем с нарушением оттока мочи из ЧЛС. На результаты теста могут влиять состояние гидратации пациента, сниженная функция почки (СКФ <15 мл/мин), объем ЧЛС, степень наполнения мочевого пузыря на момент исследования [44]. Рекомендуется проведение исследования в стандартных условиях (потребление пероральной жидкости до обследования, осуществление микции перед введением ДРС. Дренирование мочевого пузыря катетером только в случае нарушения функции мочевого пузыря и подозрения на наличие пузырно-мочеточникового рефлюкса.
Введение препарата из группы сульфонамиды (код АТХ C03CA) через 20 минут после введения радиометки является наиболее часто используемым протоколом Кальция тринатрия пентетата. У пациентов детского возраста целесообразно использовать протокол с Технемаг 99mTc – препарат из группы сульфонамиды (код АТХ C03CA) - вводят одновременно с ДРС, что сокращает время исследования.
Анализ периода полувыведения (Т1/2) ДРС после введения диуретика осуществляется по одинаковым стандартам: Т1/2 менее 10-15 мин – данных за обструкции мочеточника нет; T1/2 превышающее 20 минут - означает выраженную обструкцию ЛМС; T1/2 в диапазоне 15-20 мин, результат диуретического теста является сомнительным.
Поскольку незрелость почечной функции приводит к уменьшению поглощения ДРС, Сцинтиграфия почек и мочевыделительной системы у пациентов детского возраста проводится после 6-8 недели жизни, но может быть выполнена раньше у пациентов с тяжелым гидронефрозом и истончением коры. Сцинтиграфия почек и мочевыделительной системы с функциональными пробами не показана при оценке ГН низкой степени (SFU 1-2) с нормальной почечной паренхимой и симметричным размером почек.
Рекомендуемое время проведения сцинтиграфии почек с функциональными пробами (препарат из группы сульфонамиды (код АТХ C03CA) - после 4-6 недель жизни. Оптимальным сроком первого изотопного исследования почек является возраст пациента 3 месяца. В других возрастных группах для проведения исследования ДНСГ – используется клубочковый ДРС – Кальция тринатрия пентетат**
Рекомендуется сцинтиграфии почек в статическом режиме с Технеция [99mTc] сукцимером** взрослым пациентам с гидронефрозом для более точной оценки функциональной активности почечной паренхимы и выявления фокальных или диффузных ее изменений с обструктивным гидронефрозом по классификации SFU [35, 46 - 50].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2)
Комментарии: является одной из основных методик выявления изменений структурно-функционального состояния почечной паренхимы, нередко при отсутствии клинической и лабораторной симптоматики. СНСГ эффективна в оценке функции почечной паренхимы на ранних стадиях уродинамических нарушений. Чувствительность и специфичность сцинтиграфии почек в статическом режиме с Технеция [99mTc] сукцимером в выявлении склеротических изменений почечной паренхимы – 88% и 84% соответственно.
Недостатком способа является его низкая информативность при симметричном поражении почек и у больных с единственной почкой.
Рекомендуется проведение магнитно-резонансной томографии урографии (МРТ) с нагрузочными пробами (препарат из группы сульфонамиды (код АТХ C03CA) - режим дозирования см. выше) пациентам с гидронефрозом независимо от возраста для получения более точной анатомической детализации пораженной почки, оценки дифференциальной функции почек и исследования уродинамики в условиях диуретической нагрузки [51-56].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: обеспечивает комплексную морфологическую и функциональную информацию. С помощью различных режимов при МРТ с контрастом с нагрузочными пробами можно также получить изображение почечных сосудов и провести виртуальную уретерореноскопию. При выявлении дилатации ЧЛС чувствительность МРТ составляет 95-100%, специфичность – 83-90%, в случае стеноза ЛМС данные показатели составляют 92-100% и 80-95%, для уретеровазального конфликта – 89-96% и 88-96% соответственно. Особый интерес к функциональному методу в детской урологии в первую очередь связан с отсутствием ионизирующего излучения, в отличие от лучевых визуализирующих методик. Несмотря на высокую информативность метода в диагностике обструктивного ГН, существенным ограничением проведения МРТ у пациентов младшего возраста является необходимость обязательной седации из-за длительности исследования [36].
Рекомендуется выполнение ретроградной уретеропиелографии взрослым пациентам с гидронефрозом для четкой визуализации ВМП со стороны поражения, с целью подтверждения диагноза, определения анатомического состояния ЛМС, точной локализации обструкции и протяженности зоны сужения мочеточника [19].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Показанием считают отсутствие визуализации мочеточника ниже уровня обструкции по результатам неинвазивных лучевых методов диагностики. Исследование значимо при планировании повторных хирургических вмешательств в случае подозрения на стеноз уретеропиелоанастомоза.
Рекомендуется выполнение антеградной пиелоуретерографии пациентам с гидронефрозом вне зависимости от возраста при наличии нефростомического дренажа для визуализации ВМП, локализации и протяженности стеноза мочеточника [19].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Рекомендуется выполнение пиеломанометрии (Whitaker’s test - антеградное измерение давления в ВМП) пациентам с гидронефрозом при наличии нефростомического дренажа для оценки сократительной способности верхних мочевых путей [57].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: Тест Whitaker показан для пациентов с нефростомой или при сомнительных результатах других менее инвазивных диагностические тестов. Тест предполагает измерение давления в ЧЛС с фиксированной скоростью 10 мл/мин.
Интерпретация результатов:
— нормальной считают разницу менее 15 см водного столба;
— наличие обструкции подтверждают при разнице более 22 см водного столба;
— при разнице более 15 см водного столба, но менее 22 см водного столба, результат считают сомнительным и повышают скорость введения до 15 мл/мин.
Рекомендуется выполнение уретероскопии пациентам с гидронефрозом, вне зависимости от возраста, для исключения стеноза уретеропиелоанастомоза после предшествующей реконструктивно-пластической операции или подозрении на рецидив стеноза ЛМС после перкутанной (чресфистульной) эндопиелотомии [20].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: учитывая высокоинвазивный характер исследования при планировании последующей эндоскопической коррекции уретеропиелоанастомоза, уретероскопию целесообразно выполнять с диапевтической целью (комбинация диагностики стеноза анастомоза и хирургической коррекции единовременно).
Возможность проведения уретероскопа через зону предполагаемого сужения в лоханку не означает отсутствие стеноза.
Иные диагностические исследования
Иные диагностические исследования отсутствуют.
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Медикаментозное лечение не имеет основного значения и играет вспомогательную роль при подготовке пациента к оперативному лечению и предотвращению осложнений гидронефроза [62].
Хирургическое лечение
Основная цель оперативного лечения – восстановление нормального пассажа мочи, сохранение функции почки, профилактика прогрессирования хронического пиелонефрита и атрофии почечной паренхимы.
Варианты лечения ГН на фоне стеноза ЛМС у детей и у взрослых в целом идентичны и включают широкий спектр подходов.Согласно рекомендациям, EAU/ЕSРU, ранняя хирургическая коррекция стеноза ЛМС показана детям с III-IV степенью ГНТ (SFU), переднезадним диаметром лоханки >20 мм, дифференциальной функцией почки (ДФП) <40% и отрицательной диуретической пробой (Т1/2> 20 мин). Для взрослых пациентов показанием для пластической операции является гидронефроз 2-3А стадий. Переход от наблюдения к пиелопластике рекомендован при снижении ДФП более чем на 10% в течение периода наблюдения, увеличении ПЗД лоханки, нарастании степени гидронефроза (SFU) и появлении симптомов (боль/ИМП) [10].
Рекомендуется выполнение открытых пластических операций с целью предотвращения гибели почки детям с III-IV степенью ГНТ (SFU) и взрослым с гидронефроз 2-3А стадий [19].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: золотым стандартом лечения стеноза ЛМС, ГН долгие годы считалась открытая пиелопластика, осуществляемая через передний экстраперитонеальный или люмботомический доступ. Эффективность открытых пластических операций составляет около 87-95%. В настоящее время основными недостатками данного хирургического вмешательства считают высокую послеоперационную морбидность и длину разреза, снижающего косметический эффект. Золотым стандартом реконструктивной хирургии гидронефроза считают ампутационную пиелопластику (АП) или операцию Hynes-Anderson. Основной принцип операции заключается в удалении измененного ЛМС, а при необходимости - патологически измененного участка в/3 мочеточника и части почечной лоханки с последующим прецизионным сопоставлением анастомозируемых поверхностей мочеточника и лоханки. Однако данная методика не зарекомендовала себя как основной метод лечения при протяженных или множественных стриктурах в/3 мочеточника, а также при небольших внутрипочечных лоханках.
При протяженных стриктурах в/3 мочеточника наиболее целесообразно выполнять лоскутные пиелопластики с целью создания анастомоза без натяжения и минимальной деваскуляризации ЛМС. К таким пластикам относят пластику спиральным лоскутом по Culp-DeWeerd и пластику вертикальным лоскутом по Scardino-Prince.
При высоком отхождении мочеточника может быть выполнена Y-V образная пластика по Фолею (Foley) или пиелопластика по Альбаррану-Лихтенбергу (Albarran- Lichtenberg). В проведенных исследованиях, сравнивающих методику по Фолею Foley с операцией Hynes-Anderson, выполненных в аналогичных условиях отмечалось значительное сокращение интраоперационных временных затрат, и простота наложения интракорпоральных швов в группе Y-V при аналогичных исходах операции [63]. В другом исследовании, сравнивающем успешность операции Hynes-Anderson и Y-V пластику по Фолею Foley, отмечено что в первой группе успех был несколько выше, но разница была статистически не значимой [64].
Наличие вазоуретерального конфликта как возможной причины гидронефроза требует проведения операции, предполагающей одновременное удаление суженного участка мочеточника и устранение этого конфликта. Наиболее популярна – антевазальная пиелопластика по Hynes-Anderson.
У взрослых пациентов ВМП после операции дренируются стентом (стент мочеточниковый с двойной петлей для пиелопластики,) на 4-6 недель. Нет единого мнения в отношении каким методом необходимо выполнять установку стента (стент мочеточниковый с двойной петлей для пиелопластики) – ретроградным или антеградным [65]. Существуют исследования по бездренажной пластике, тем не менее дренирование ВМП регламентировано у пациентов с единственной почкой, протяженными стенозами в/3 мочеточника, выраженной интраоперационной геморрагией из анастомозируемых поверхностей, а также у пациентов с уретеритом [66].
Рекомендуется выполнение лапароскопических и ретроперитонеоскопических пластических операций с целью предотвращения гибели почки детям с III-IV степенью ГНТ (SFU) и взрослым с гидронефроз 2-3А стадий [19].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: в настоящее время золотым стандартом лечения гидронефроза считается лапароскопическая пиелопластика (ЛП, выполненная впервые в 1993 г. Schuessler et al). Основными преимуществами методики считают не значимую кровопотерю, низкую послеоперационную морбидность, хороший косметический эффект и сопоставимые результаты с открытыми пиелопластиками. Данный хирургический доступ показал свою эффективность как у детей <1 года, так и у пожилых пациентов (>70 лет) [67, 68]. ЛП с успехом применяется и у пациентов с подковообразной почкой [6]. В крупных исследованиях эффективность методики составляет от 85 до 100% [69].
Операция может быть осуществлена трансперитонеально или экстраперитонеально. В проведенных исследованиях, сравнивающих данные доступы, различий в послеоперационных функциональных результатах не выявлено, однако, для выполнения пиелопластики ретроперитонеоскопическим доступом требуется больше временных затрат [70,71].
Интраоперационно верхние мочевые пути дренируются стентом (стент мочеточниковый с двойной петлей для пиелопластики) сроком на 4-6 недель. Нет единого мнения в отношении каким методом необходимо выполнять установку стента (стент мочеточниковый с двойной петлей для пиелопластики) – ретроградным или антеградным [65].
Рекомендуется выполнение робот-ассистированных пластических операций с целью предотвращения гибели почки детям с III-IV степенью ГНТ (SFU) и взрослым с гидронефроз 2-3А стадий [19].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: роботические системы значительно уменьшают недостатки лапароскопических методик за счет трехмерного изображения, отсутствия тремора и 5 степеней подвижности инструментов. Однако, имеются недостатки в виде отсутствия тактильной обратной связи и экономической затратности. Клинические испытания показали безопасность и эффективность методики, однако различий в функциональных результатах и количестве осложнений по сравнению с ЛП не выявлено [72, 73]. Исследования, сравнивающие открытую и робот-ассистированную пиелопластику у детей, показали, что в последней группе значительно ниже послеоперационный койко-день, низкая послеоперационная морбидность и интраоперационная кровопотеря [74]. Также проведенные исследования показали, что за 2 года наблюдений за пациентами после робот-ассистированной пиелопластики только 5% пациентов потребовали повторного хирургического вмешательства по поводу стеноза анастомоза в сравнении с 13% пациентов, перенесших традиционную открытую ЛП [75].
Интраоперационно верхние мочевые пути дренируются стентом (стент мочеточниковый с двойной петлей для пиелопластики,) сроком на 4-6 недель. Нет единого мнения в отношении каким методом необходимо выполнять установку стента (стент мочеточниковый с двойной петлей для пиелопластики) – ретроградным или антеградным [65].
Рекомендуется выполнение минимально-инвазивных эндоскопических операций у пациентов со стенозом ЛМС, ГН с целью предотвращения гибели почки [19].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: перкутанная (чресфистульная) эндопиелотомия была впервые описана в 1984 г. Ramsay et al. Преимуществами данного хирургического пособия можно считать снижение послеоперационного койко-дня и быстрое послеоперационное восстановление. Однако функциональные результаты данной малоинвазивной методики хуже по сравнению с открытой, лапароскопической и робот-ассистированной пиелопластикой. Проведенные исследования показали, что перкутанная (чресфистульная) эндопиелотомия может быть эффективна в 65-93% [76]. Однако, при правильном отборе пациентов, данная методика может иметь клиническую и функциональную эффективность. Исследования показали, что пациенты с ранним гидронефрозом (2 по Лопаткину) и сохранной функцией почки имеют хорошие результаты хирургического вмешательства по сравнению с пациентами с выраженным гидронефрозом (3A по Лопаткину). Следует помнить, что при стенозах, превышающих 2 см в длину, результаты перкутанной (чресфистульной) и трансуретральной эндопиелотомии могут быть неблагоприятными [77]. Эндопиелотомия редко используется у пациентов детского возраста.
Альтернативным эндоскопическим методом может служить баллонная дилатация. Баллонная дилатация наиболее эффективна при выявлении стеноза уретеропиелоанастомоза при условии выполнения ее в первые 2-3 месяца после первичной реконструктивной операции. Высокая эффективность может быть обусловлена отсутствием грубой соединительной ткани в зоне сужения.
Эндоскопическая баллонная дилатация высокого давления применяется и для малоинвазивного лечения стеноза ЛМС у пациентов первых лет жизни (до 18 месяцев), для которых свойственна недостаточная сформированность тканевых структур лоханки и ЛМС. Процент положительных результатов баллонной дилатации составляет 70-80% [78-80].
Эффективность методики несколько ниже по сравнению с открытыми оперативными вмешательствами, но превосходит их по комплаентности и малотравматичности.
Рекомендуется выполнение нефрэктомии у пациентов с терминальным 3Б ГН с целью избавления от нефункционирующего органа [19].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: нефрэктомия может быть выполнена у симптоматических пациентов с нарушенной функцией почки (ДФП менее 15-20%) или нефункционирующей почкой, или при отсутствии технической возможности выполнения повторных реконструктивных операций. Данная хирургическая операция должна рассматриваться только в случае сохранной функции контралатеральной почки.
Рекомендуется выполнение чрескожной пункционной нефростомии (ЧПНС) или установка внутреннего стента (стент мочеточниковый с двойной петлей для пиелопластики) у пациентов со стенозом ЛМС, ГН в следующих целях:
- Предотвращение обострения хронического пиелонефрита;
- Предотвращение прогрессирования ХПН при двустороннем процессе или гидронефрозе единственной анатомической либо функционирующей почки;
- купирование болевого симптома;
- решение вопроса о выборе между нефрэктомией и органосохраняющей операцией [13, 22, 59, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: в терминальных стадиях гидронефроза при необходимости решения вопроса о выборе между нефрэктомией и органосохраняющей операцией выполняется дренирование почки. Через 1-2 недели после дренирования исследуется очистительная и концентрационная функция пораженной почки (если был установлен нефростомический дренаж) и выполняется динамическая нефросцинтиграфия.
Специфическая рекомендация не требуется
1. подтвержденный стеноз лоханочно-мочеточникового сегмента, гидронефроз 2-3 стадии на основании инструментальных методов диагностики для проведения реконструктивной операции.
1. острый обструктивный пиелонефрит
Показания к выписке пациента из стационара:
1) Отсутствие необходимости в стационарном наблюдении и лечении после проведенной операции при адекватной проходимости стента (стент мочеточниковый с двойной петлей для пиелопластики) .
2) Отсутствие гнойно-септических осложнений после хирургического вмешательства
3) Отсутствие тромбоэмболических осложнений после хирургического вмешательства
4) Достигнут беспрепятственный пассаж мочи по ВМП в результате хирургического вмешательства согласно данным УЗИ или (при необходимости) СКТ
Динамическое наблюдение рекомендуется всем пациентам в постнатальном периоде с функцией почки > 40% и ПЗД лоханки <15 мм с целью своевременного выявления необходимости хирургического лечения [1, 12, 22, 23, 59].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: консервативная тактика ведения новорожденных и пациентов грудного возраста основана на возможности гидронефроза I-II степени SFU спонтанно регрессировать в течение первых 12-14 месяцев жизни в 65% случаев [60]. Гидронефротическая трансформация в этих случаях связана с преходящей дисфункции созревания структурных элементов лоханки/мочеточника (вследствие задержки и гетерохронности созревания).
Наблюдение за пациентами сопровождается проведением регулярных УЗИ почек, для взрослых пациентов рекомендуется использование изотопных исследований с Технемагом 99mTc (или Технеция [99mTc] сукцимером). Ультразвуковой мониторинг – 1 раз в 3 месяца в течение первого года жизни для оценки динамики ретенционных изменений почек. При отсутствии отрицательной динамики УЗИ рекомендуется – 1 раз в 6 месяцев и нефросцинтиграфия с Технемагом 99mTc для оценки функции почечной паренхимы – 1 раз в год. Возможно выполнение УЗИ с диуретической пробой (исследование динамики ПЗД лоханки и RI на фоне форсированного диуреза), исследование уровня биохимических маркеров повреждения паренхимы (трансформирующий фактор роста β1 (TGFβ1), эпидермальный фактор роста (EGF), эндотелин-1 (ЕТ-1), моноцитарный хемоаттрактантный протеин-1 (МСР-1), низкомолекулярный ß2-микроглобулин и канальцевые ферменты (γ-глютамилтрансфераза, щелочная фосфатаза, N-ацетил-β-D-глюкозаминидаза и др.) [61]. При увеличении степени ГНТ – динамическая нефросцинтиграфия с Технемагом 99mTc с диуретической пробой.
Рекомендуется всем пациентам с гидронефрозом выполнить УЗИ почек 1 раз в 6 мес., а сцинтиграфию почек и мочевыделительной системы — 1 раз спустя 1 год после оперативного лечения для оценки динамики заболевания. [13].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Рекомендуется всем пациентам с гидронефрозом диспансерное наблюдение в течение 3-х лет после операции у участкового врача-уролога. При наличии остаточной дилатации ЧЛС диспансерное наблюдение может быть пролонгировано для оценки динамики заболевания [21].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
При наличии у пациентов дилатации чашечно-лоханочной системы, не соответствующей срокам послеоперационного лечения, рекомендуется выполнение СКТ и уретероскопии для исключения стеноза уретеропиелоанастомоза [22, 59].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
МКБ 10 - международная классификация болезней 10-го пересмотра
ГН – гидронефроз
ГНТ – гидронефротическая трансформация
АНГ – антенатальный гидронефроз
ВМП – верхние мочевые пути
ИМП – инфекция мочевых путей
ЛМС – лоханочно-мочеточниковый сегмент
ПУС – пиело-уретеральный сегмент
ЧЛС – чашечно-лоханочная система
в/3 – верхняя треть
УЗИ – ультразвуковое исследование
RI - индекс резистентности при эходопплерографии
ПЗД – переднезадний диаметр (лоханки)
ФУЗИ – фармакологическое ультразвуковое исследование (син. ДУЗИ)
ДРС – диагностическое радиофармацевтическое средство
ДФП – дифференциальная (раздельная) функция почек
Т 1/2 – период полувыведения ДРС из ЧЛС на фоне диуретика
ТТП - время паренхиматозного транзита ДРС
КТ – компьютерная томография
СКТ – спиральная компьютерная томография
МРТ – магнитно-резонансная томография
МЦУГ– микционная цистоуретрография
СНСГ – статическая нефросцинтиграфия
мм – миллиметр
мм рт. ст. – миллиметр ртутного столба
СОЭ – скорость оседания эритроцитов
ХПН — хроническая почечная недостаточность
ЛП – лапароскопическая пиелопластика
ЧПНС – чрескожная пункционная нефростомия
SFU – Society оf Fetal Urology (Общество Фетальной Урологии)
EAU – Еuropean Association Urology (Европейская Ассоциация Урологов)
ЕSРU – Еuropean Society for Paediatric Urology (Европейская Ассоциация Детских Урологов)
Термины и определения
Гидронефроз (греч. hydōr – вода, nephros – почка; син. гидронефротическая трансформация) – расширение чашечно-лоханочной системы почки.
Диапевтика – единовременный перевод диагностического этапа в эффективное инструментальное лечебное воздействие.
Лоханочно-мочеточниковый сегмент (от греч. pyelos – корыто, лохань и ureter – мочеточник) – начальный отрезок проксимальной части мочеточника длиной около 1 см, являющийся местом перехода почечной лоханки в мочеточник.
Обструкция (лат. оbstructio – препятствие, помеха) лоханочно-мочеточникового сегмента – нарушение проходимости прилоханочного отдела мочеточника из-за внутреннего сужения (стеноза) или внешнего сжатия его просвета
Пластика лоханочно-мочеточникового сегмента – это реконструктивно-пластическая операция по восстановлению проходимости мочеточника в зоне перехода лоханки в мочеточник
Стеноз лоханочно-мочеточникового сегмента – стойкое сужение просвета лоханочно-мочеточникового сегменте
Эндопиелотомия – это эндоскопический метод восстановления проходимости ЛМС путем внутреннего рассечения тканей, сужающего его просвет.
Критерии оценки качества медицинской помощи
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
2. Ростовская Вера Васильевна – доктор медицинских наук, профессор кафедры детской хирургии и урологии-андрологии им. Л.П. Александрова имени Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет)
3. Рапопорт Леонид Михайлович – доктор медицинских наук, профессор института Урологии и репродуктивного здоровья человека Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет)
4. Григорян Вагаршак Арамаисович – доктор медицинских наук, профессор института Урологии и репродуктивного здоровья человека Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет)
5. Лобанов Михаил Владимирович – кандидат медицинских наук, врач-уролог клиники Урологии Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет)
6. Семенякин Игорь Владимирович – доктор медицинских наук, доцент кафедры урологии МГМСУ им. А.И. Евдокимова
Все члены Рабочей группы подтвердили отсутствие финансовой поддержки/конфликта интересов, о которых необходимо сообщить.
Приложение А2. Методология разработки клинических рекомендаций
1. Урология
2. Терапия
3. Общая врачебная практика (семейная медицина)
4. Хирургия.
5. Акушерство и гинекология.
6. Анестезиология-реаниматология.
7. Детская урология-андрология.
8. Педиатрия.
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию – не реже чем один раз в три года или при появлении новой информации о тактике ведения пациентов с данным заболеванием. Решение об обновлении принимает МЗ РФ на основе предложений, представленных медицинскими некоммерческими профессиональными организациями. Сформированные предложения должны учитывать результаты комплексной оценки лекарственных препаратов, медицинских изделий, а также результаты клинической апробации.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
1. Клинические рекомендации европейской ассоциации урологов.
2. Приказ Минздрава России от 12 ноября 2012 г. N 907н «Об утверждении порядка оказания медицинской помощи взрослому населению по профилю «урология»».
Приложение Б. Алгоритмы действий врача
Приложение В. Информация для пациента
Не предусмотрены.
Гидронефроз
 Версия: Клинические рекомендации РФ 2023 (Россия)
Версия: Клинические рекомендации РФ 2023 (Россия)
Общая информация
Краткое описание
Одобрено Научно-практическим Советом Минздрава РФ 27 декабря 2022г
В соответствии с Правилами поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 –9 и 11 статьи 37 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации», утвержденных постановлением Правительства Российской Федерации от 19.11.2021 № 1968, клинические рекомендации применяются следующим образом:
– размещенные в Рубрикаторе после 1 июня 2022 года – с 1 января 2024 года.
Клинические рекомендации
Год утверждения: 2023
Пересмотр не позднее: 2025
Дата размещения: 31.01.2023
Статус: Действует
ID: 17
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
В мировой практике у взрослых и детских урологов популярна ультразвуковая классификация гидронефроза Onen A. (2007) [14] – модификация системы оценок Society for Fetal Urology (SFU, 1993) [15]. По сравнению с классификацией SFU, система Onen включает не только оценку дилатации ЧЛС, но и состояния почечной паренхимы.
В детской урологии для диагностики и оценки степени тяжести пренатального и постнатального гидронефроза в основном используют две ультразвуковые классификационные системы: «Antero-posterior Diameter of Renal Pelvis» (APDRP) A. Grignon et al. [16] и альтернативная система оценок SFU (Society for Fetal Urology) A. Onen, представленная выше [14].
Система классификации «Antero-posterior Diameter of Renal Pelvis» (APDRP) представляет собой количественную оценку степени расширения лоханки на основе измерения ее максимального переднезаднего диаметра (ПЗД) на сонографических изображениях почки, полученных в поперечной плоскости в проекции ворот почки [16].
В постнатальном периоде на основе оценки ПЗР лоханки и классификации SFU выделяют легкую, умеренную и тяжелую степень гидронефроза:
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Первичный (врождённый) гидронефроз развивается вследствие аномалии верхних мочевых путей в зоне пиело-уретерального сегмента (ПУС).
Вторичный (приобретённый) гидронефроз является следствием рубцовых изменений лоханочно-мочеточникового сегмента (ЛМС) неясного происхождения или результатом осложнений различных заболеваний, приводящих к нарушению оттока мочи из почки.
Врожденный и приобретенный гидронефроз могут быть следствием разнообразных внутренних и внешних причин, приводящих к сужению (стенозу) просвета мочеточника в прилоханочном отделе.
Так же многолетние изучения причин антенатально выявленного гидронефроза свидетельствуют о том, что в большинстве случаев данная патология имеет функциональный или транзиторный характер (41-88%), является следствием дисфункции созревания лоханки и/или мочеточника и спонтанно разрешается в раннем постнатальном периоде [7]. Данная категория пациентов в дальнейшем может не иметь никакой клинической симптоматики и не нуждаться в хирургическом лечении.
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Стеноз/обструкция ЛМС занимает второе место по частоте встречаемости после транзиторного гидронефроза среди причин антенатально выявленного гидронефроза (50%). Частота гидронефроза у новорожденных составляет 1:1500. У мальчиков встречается в два раза чаще, чем у девочек, и обычно (в 2/3 случаев) выявляется с левой стороны. Двустороннюю обструкцию отмечают примерно в 30% (в диапазоне 10-46%) случаев [10, 11]. Гидронефроз встречается у 1% пациентов 20-40 лет, причём у женщин в 1,5 раза чаще, чем у мужчин [12]. У пациентов старше 40 лет гидронефроз часто служит проявлением других заболеваний.
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
В настоящее время, благодаря широкому применению скринингового ультразвукового обследования беременных, гидронефроз диагностируется антенатально, что позволяет выделить популяцию детей с данной патологией до развития осложнений (почечной дисфункции, рецидивирующего течения инфекции мочевых путей, образования мочевых камней и артериальной гипертензии).
Многие случаи гидронефроза протекают бессимптомно в течении длительного времени или выявляются случайно при УЗ обследовании по другим причинам. Выраженность клинических проявлений гидронефроза главным образом зависит от стадии заболевания, причины обструкции ЛМС и осложнений.
У взрослых и детей старшего возраста симптомы могут включать периодическую боль в животе или поясничной области, тошноту, рвоту, гематурию или признаки инфекции мочевыводящих путей. Лабораторные исследования могут выявить микрогематурию или пиурию [9, 19]. В редких случаях возможна артериальная гипертензия. В случае развития полной непроходимости ЛМС проявляется клиническая картина «блока почки». При двустороннем ГН наблюдаются жалобы, обусловленные нарастающим нарушением функции почек и азотемией.
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Критерии установления диагноза:
При наличии боли дифференциальную диагностику проводят с нефролитиазом и нефроптозом. Обзорная урография или СКТ позволяют подтвердить или опровергнуть нефролитиаз. В отличие от гидронефроза при нефроптозе боль возникает при движении и физическом напряжении и быстро стихает в покое. Сравнение экскреторных урограмм в положении лёжа и стоя позволяет диагностировать нефроптоз. Стриктура ЛМС и нефроптоз могут сочетаться.
При пальпируемом образовании в забрюшинном пространстве следует дифференцировать гидронефроз от опухоли, поликистоза почек и простой кисты почки.
При опухоли - почка малоподвижна, плотной консистенции, с бугристой поверхностью. На пиелограмме видна характерная деформация лоханки со сдавлением или «ампутацией» чашечек.
При поликистозе обе почки увеличены, бугристы. Выявляют признаки почечной недостаточности. На пиелограмме видны удлинённая лоханка и ветвистые чашечки, вытянутые в виде полулуний.
При простой кисте почки на пиелограмме обнаруживают сдавление чашечно-лоханочной системы соответственно расположению кисты. Диагноз устанавливают после выполнения УЗИ и МСКТ.
При гематурии и пиурии гидронефроз следует дифференцировать от опухоли лоханки, пионефроза и туберкулёза почки (в основном рентгенологическими методами).
Лечение
Медикаментозное лечение
Медицинская реабилитация
Медицинская реабилитация, медицинские показания и противопоказания к применению методов реабилитации
Госпитализация
Организация оказания медицинской помощи
Показания для плановой госпитализации:
Показания для экстренной госпитализации:
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Информация
Источники и литература
Информация
Список сокращений

1. Еникеев Михаил Эликович – доктор медицинских наук, профессор института Урологии и репродуктивного здоровья человека Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет)
Конфликт интересов:
Целевая аудитория данных клинических рекомендаций: специалисты, имеющие высшее медицинское образование по следующим специальностям:
В данных клинических рекомендациях все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
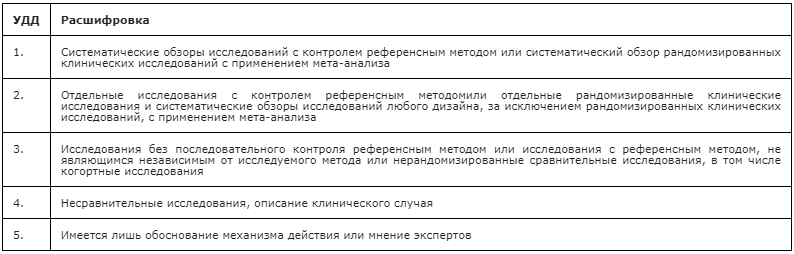
2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)

3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)

Данные клинические рекомендации разработаны с учётом следующих нормативно-правовых документов:

Пациента информируют о клинической картине заболевания, знакомят с различными методами лечения и их потенциальными результатами. Выбор метода лечения следует выполнять в результате такого собеседования после того, как пациент имел возможность задать все интересующие его вопросы.
Пациент должен быть информирован о возможных течениях заболевания, рисках, связанных с прогрессированием гидронефроза и атрофией почечной паренхимы, вплоть до потери функции почки.
Следует информировать пациента о симптоматике, различных осложнениях гидронефроза, включая вторичное камнеобразования, обострения острого пиелонефрита, артериальную гипертензию, возникновение терминальных изменений почечной паренхимы.
Особое внимание следует уделить пациентам с гидронефрозом единственной почки. Их необходимо предупредить о необходимости находиться под постоянным наблюдением ввиду риска развития анурии и острой почечной недостаточности.
Пациенту должны быть разъяснены возможные риски и последствия как оперативного лечения (Пиелопластика, Перкутанная (чресфистульная) эндопиелотомия, Трансуретральная эндопиелотомия и иные), так и динамического наблюдения. Необходимо информировать пациента о малой эффективности медикаментозного лечения.
После проведения оперативного пособия необходимо разъяснить пациенту сроки удаления стента (стент мочеточниковый с двойной петлей для пиелопластики) и последующего динамического мониторинга. Необходимо разъяснить сроки восстановления нормальной уродинамики; объяснить о возможности резидуальной дилатации ЧЛС при УЗИ, что само по себе еще не означает рецидива заболевания.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Прикреплённые файлы
Внимание!
